対症療法
風邪をひいたときお医者さんに行くと、熱が高ければ解熱剤が、せきが激しければ咳止めの薬と、風邪の症状に応じて症状を抑える薬が処方されます。しかし、なぜ風邪をひいたか原因を突き止めて、原因そのものを治す治療は行われません。
このように、原因を治療せず、熱や咳という症状を抑える薬を処方し、風邪の原因を治療することは行っていません。
このような治療を対症療法といいます。
病気を治す方法として、病気の原因を治そうとする原因療法と、病気の症状を抑えようとする対症療法の2つが在ります。
現在、医師は、病気を「観察」し、必要ならば「検査」をし、病気の名前を「診断」し、病気の根本原因を治すことなく、薬を処方して様子を見ましょうといって「観察」に入ります。
ですから、体外から進入したばい菌やウイルスによる病気を除いて、生活習慣により細胞が萎縮する慢性病は、ほとんどは治せません。腎臓病もそのひとつです。
現代の医療では腎臓病を治す薬や方法はなく、腎臓病が進行することによって出てくる症状や数値の異常に対処して薬を処方していくことになります。
ですから、症状がない初期段階では治療することよりも経過観察ということになります。あくまで、数値を抑えたり症状を改善するための治療で、腎臓病の治癒には繋がりません。
病気が進行していく中で、症状が増えたり重症化すると、薬の量が増えていくことになります。
パルス療法
ステロイドパルス療法は、難病治療に実力発揮
 腎臓病は完治しない病気と言われてきました。近年、IgA腎症の寛解を望める治療法としてステロイドパルス療法が注目されるようになって来ました。
腎臓病は完治しない病気と言われてきました。近年、IgA腎症の寛解を望める治療法としてステロイドパルス療法が注目されるようになって来ました。
ステロイドは暴走する免疫を抑制する効果があり、体内の炎症を抑える薬として様々な病気の治療に利用されています。腎臓病ではIgA腎症の治療によく使われています。
IgA腎症とは、IgAという抗体が糸球体の炎症をひき起す病気であるため、その炎症を抑える薬として使われているのです。
しかし、ステロイドは薬効が強いだけに重篤な副作用も伴うので、大量のステロイドを長期にわたって服用することは出来ません。そこで、短期間のうちに、一定量のステロイドを何回かに分けて注射して一気に病気の改善を図ろうとする治療法です。
静岡には、この治療の効果を高めるために内臓トレーニングを実践しようと健康教室に参加される人が何人もいます。
薬には表と裏の顔がある
腎臓病は古くから「腎炎」と呼ばれるように、IgA腎症、糸球体腎炎など炎症を起す病気であるため、ステロイドは腎臓病治療に大変有効な薬です。
しかし、内臓トレーニングの実践者の中には、体がだるい、むくみが取れないなどステロイドの副作用に悩んでいる人がいるのも事実です。
ステロイドの陰の部分のみを述べてきましたが、ステロイドの名誉のために補足すれば、ステロイドは現代の万能薬と言われ、適切に使用すればこれほど薬効の高い薬はありません。
 以上、ステロイドパルス療法を例にあげましたが、「良かれと思った薬が、病を重症化する」こともあります。
以上、ステロイドパルス療法を例にあげましたが、「良かれと思った薬が、病を重症化する」こともあります。
人体にとって薬はすべて劇薬です。Aには良くてもBにはマイナスと、表と裏の顔があることを理解したうえで服用し、異常が出た場合は、はやめに担当医に相談することをお勧めします。
食事療法
腎臓病にとって食事療法は絶対必要
腎臓病にとって欠かせない治療に食事療法があります。透析前の腎臓病患者さんは、食事療法を行うことによって、透析に入る時期を遅らせることが出来ます。
腎臓は、食事で取った栄養素の90%以上を再利用のため体内に戻し、老廃物だけを汗や尿として体外に排出します。
しかし、腎臓の機能が衰えてくると、本来排出すべき物質を排出できなくなり、血液中に溜まってしまいます。塩分を取りすぎると血液中にナトリウムが蓄積され、むくみや高血圧を引き起こします。
たんぱく質を取りすぎると血液中に尿素や尿毒素という老廃物が溜まって体調に変化が出てきます。その他、リンやカリウムなどのミネラル類のコントロールもできなくなり、腎臓の機能が急速に壊れていきます。
このように、腎臓の機能を守るためには食事療法が欠かせません。

食事療法の指導が疎かになってきている
ところで、病院における食事指導は時代と共に変遷しているようです。
内臓トレーニング実践者の中には、「昔は食事のことを口すっぱく指導されたけれど、今はあんまりやかましく言われなくなった」と言う人がいます。最近腎臓病と診断された人のほとんどは、「『塩分を控えろ』と言われた以外、食事のことで指導されたことは無い」といいます。ましてやタンパク制限に言及する医師はほとんどいません。
中には、糖尿病性腎症の実践者に対して、腎臓病の栄養指導と称して、以前からの糖尿病の食事指導が行われており腎臓を急激に悪化させている人もいました。昔に比べて、現在の医師は食事指導への関心が薄くなっているように感じます。
食事療法で上手に栄養制限ができても、腎臓の萎縮、機能低下はじわじわと進んでしまいます。クレアチニン値が上がるたびに、栄養制限を厳しくする、この繰り返しでは食べるものが無くなってしまいます。
これが、食事療法の限界であり、病院でも重要視されなくなった原因ではないでしょうか。
食事療法と内臓トレーニングは車の両輪
クレアチニンの数値を下げ、腎臓を元気にしていくには食事療法が不可欠です。
毒素を減らすことで腎臓の負担を減らすことが出来るからです。しかしそれだけではクレアチニンは下がりません。
もうひとつ大切なのは、腎臓の細胞を生かすための血流改善です。
内臓トレーニングの提唱する、
◎全身の血行をよくして体調を整える。
◎腎臓への血流を良くする。
◎腎臓を管理している自律神経の機能を活性化する。
この3つを行うことが大切です。
食事療法と内臓トレーニングは、クレアチニンを下げるための車の両輪と言えます。
治すための治療ではない
絶望的な腎移植
腎臓が機能しなくなったとき、透析に代わって他人の腎臓を移植することも出来ます。透析は、血液の管理は出来ますが、ミネラルの管理や排尿の管理などは出来ません。
それに対して、腎移植が成功すると透析時間に拘束されることもなく、普通の生活に戻ることがきます。
腎移植は、死体腎移植と生体腎移植に分けることが出来ます。
死体腎移植は、生前に、「死亡したら腎臓を提供する」と、約束した人からの提供によって行う移植です。
腎移植を希望する人はたくさんいるため、日本では透析患者を優先します。しかし、日本では移植の例が少なく、日本臓器移植ネットワークによれば、2016年の腎移植件数は、移植希望者約12,426人に対して238人で1.9%となっております。
このため、移植希望者の平均待機期間は、約14年7ヶ月となっており、ほとんどの患者さんは実現の可能性がありません。
生体腎移植は、生きている親兄弟や夫婦などから提供された腎臓を移植するものです。近年は、良質な免疫抑制剤が開発され、血液型など移植条件が大きく緩和されたことにより、夫婦間の移植が増えてきているそうです。
医師は「透析ありき」、患者は「透析はいやだ」
患者さんは、腎臓の機能が壊れるならば、「透析はいやだ、せめて腎移植を!」と願います。
しかし、腎移植の現状を見れば、医師が「透析ありき」と考えるのも無理ありません。
この現状を追認しなければならない理由がもう一つあります。それは、近年になってようやく腎臓病の専門的治療が普及してきたという現実があるからです。
厚労省は、2009年から3年間をかけて、「腎疾患重症化予防のための戦略研究」というテーマで、「かかりつけ医や非腎臓病専門医と腎臓病専門医の連携による診療システム」等についての研究を行いました。2009年からの研究ですから、腎臓専門医の研究成果や治療方法が、全国のかかりつけ医に浸透するにはまだまだ日が浅いといわざるをいえません。
内臓トレーニング実践者の主治医の中には、糖尿病と腎臓病の食事療法を混同している方がまだまだたくさんいますし、かかりつけ医が、患者さんを専門医に紹介する時期も大分遅くなっています。まだまだ、全国津々浦々で本格的な腎臓病治療を望むことは難しいようです。
このため、医師からすれば、最初から「透析ありき」であり、患者さんが、「透析はいやだ」と、いくら叫んでも、乖離(かいり)した意識の差は埋まりません。
透析に至る道はたくさんある
また、処方される様々な薬は、副作用が激しく、長期にわたって服用すると腎臓を壊してしまうという矛盾もはらんでいます。 腎臓病患者は腎臓病だけでなく、様々な病気を併発しており、いくつもの病院に通っています。
治療に当たる医師も、心臓病やガンなど命にかかわる病気であればそちらを優先します。手術になれば腎臓にかかるダメージは回避できないので、透析に入ることが前提となります。
腎臓は透析があるために他の臓器を守るための安全弁にもなっており、透析を免れるのはなかなか難しいです。
腎臓病治療の現状(ガイドラインとの比較)
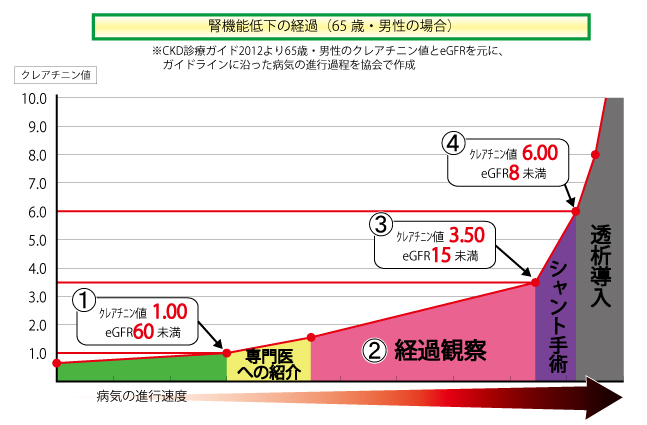
日本腎臓学会から慢性腎臓病の診療ガイドラインが発表されています。 わかりやすく、eGFRを65歳男性のクレアチニン値に換算してグラフを作成しました。
ガイドラインでは、
①eGFRが60未満(クレアチニン値1.00)が続くと、慢性腎臓病と診断され専門医へ紹介する。
②その後、食事療法などを指導する教育入院が勧められます。
③eGFRが15未満(クレアチニン値3.50)になると、透析のための準備としてのシャント手術。
④eGFRが8未満(クレアチニン値6.00)になると透析をすることが望ましい。
と書かれています。
気になるのは、腎臓病と診断されたあとの「②経過観察」です。
薬は処方されますが、腎臓の機能低下は止められませんのでまさに腎機能が低下していく“経過”を見守る期間です。
すべての医療機関でガイドラインに沿った診療が行われているわけではないようで、内臓トレーニングを実践している方の経過をまとめると下記のグラフのようになります。
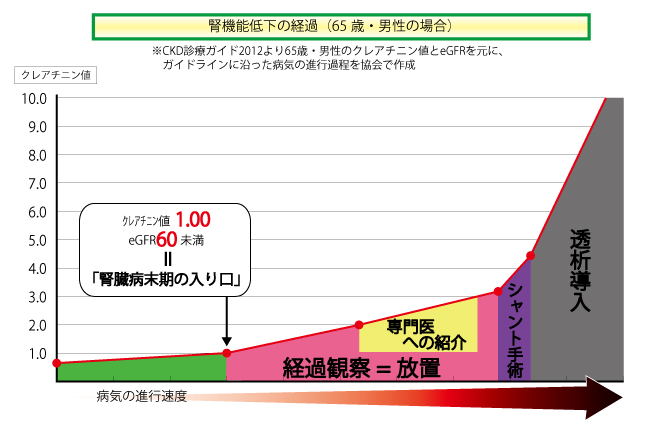
循環器や泌尿器科などもともと通っている病院での経過観察期間が長く、専門の腎臓内科に紹介されるのはクレアチニン値が2.00~3.00になったころです。その後シャント手術が勧められるのですが、術後から透析に入るまでの期間が非常に短くなっています
「突然、腎臓内科に行くように紹介状を渡された。初診のときにいきなり透析の説明を受けた」と慌てて協会に駆け込んでくる人、
「もっと早い時期に腎臓病と知っていれば、何か対処できたのかも…」と、後悔している人が後を絶ちません。
協会顧問の廣岡医師は、腎臓の残存機能が60%を下回ったときを腎臓病末期の入り口と説明しています。
健康診断や社内健診で腎機能の低下を指摘された時には、すでに腎臓の萎縮が始まっています。一度萎縮してしまったところは再生しない臓器なので、機能している部分が少しでも多いうちに腎臓を生かすための血流改善が必要です。





